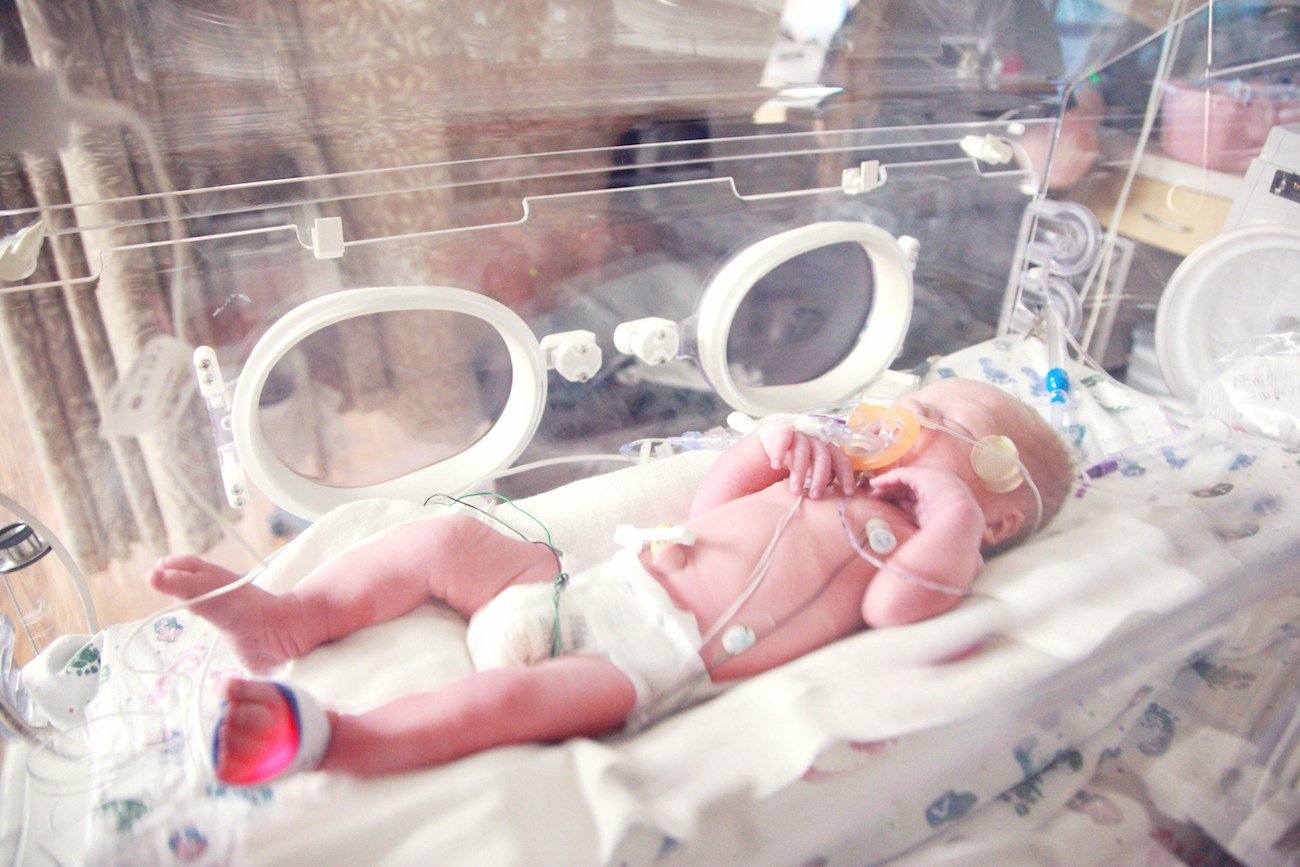
Wcześniak pozbawiony jest wielu mechanizmów obronnych pozwalających ochronić go przed patogenami, dlatego ważnym wyzwaniem dla lekarzy i rodziców jest zabezpieczenie go przed groźnymi wirusami i bakteriami, atakującymi układ oddechowy. Szczególnie niebezpieczny jest wirus RS (respiratory syncytial virus). W tym roku liczba zakażeń jest szczególnie wysoka: w pierwszych dwóch tygodniach stycznia zarejestrowano ponad 3500 przypadków RSV, z czego połowa dotyczyła dzieci. Sposobem na uniknięcie choroby jest przyjmowanie innowacyjnego leku, dostępnego obecnie w programie lekowym.
Poród przedwczesny to niespodziewane i nagłe przerwanie rozwoju dziecka w bezpiecznym łonie matki. To oznacza, że dziecko, które przychodzi na świat przed terminem, rodzi sięz niedojrzałym układem pokarmowym, nerwowym, sercowo-naczyniowym, oddechowym i odpornościowym. Wcześniak pozbawiony jest wielu mechanizmów obronnych pozwalających ochronić go przed patogenami, z którymi przyjdzie mu się zmierzyć od pierwszych chwil życia.
Brak przeciwciał przekazywanych od matki przez łożysko w 3. trymestrze ciąży, a w szczególności w ostatnich tygodniach ciąży pozbawia wcześniaka ochrony przed infekcjami. Nie w pełni rozwinięty układ oddechowy niesie za sobą wiele konsekwencji – nie zapewnia odpowiedniej wymiany gazowej i wymusza konieczność stosowania różnych form wsparcia oddechowego, co wiąże się często z długotrwałą hospitalizacją na oddziale intensywnej terapii i patologii noworodka.
Te lecznicze procedury ratują życie skrajnie i bardzo niedojrzałych wcześniaków, ale stwarzają ryzyko zakażeń szpitalnych i sprawiają, że dziecko jest bardziej narażone na infekcje, także po wypisie ze szpitala i przebieg tych infekcji jest znacznie cięższy. Dlatego ważnym wyzwaniem dla lekarzy i rodziców jest zabezpieczenie wcześniaków przed groźnymi wirusami i bakteriami, atakującymi układ oddechowy. Szczególnie niebezpieczny jest wirus RS.
Konsekwencje nie w pełni dojrzałego układu oddechowego
Rolą układu oddechowego jest proces wymiany gazowej, a także oczyszczanie powietrza wnikającego przez nos, krtań, tchawicę i oskrzela do płuc. Podstawowymi czynnościowymi strukturami płuc są pęcherzyki płucne otoczone bogatą siecią naczyń krwionośnych. To w nich, których noworodek ma około 50 milionów, dokonuje się wymiana gazowa. Przy wdechu tlen z powietrza atmosferycznego dociera do pęcherzyków płucnych, przechodzi do naczyń krwionośnych i z krwią rozprowadzany jest do wszystkich narządów i komórek ciała. Przy wydechu natomiast wydalany jest dwutlenek węgla docierający z ustrojowych przemian metabolicznych do naczyń krwionośnych oplatających pęcherzyki.
Ważną rolę w stabilizacji pęcherzyków płucnych odgrywa surfaktant, substancja fosfo-lipidowa wyścielająca pęcherzyki płucne od wewnątrz. Jej niedobór jest przyczyną ciężkich zaburzeń oddychania. Pęcherzyki płucne dojrzewają ok. 36. tygodnia ciąży, a więc dzieci, które przychodzą na świat wcześniej, nie mają w pełni wykształconych pęcherzyków płucnych i mają niedostateczną ilość surfaktantu. To oznacza, że powierzchnia niezbędna do oddychania (powierzchnia wymiany gazowej) jest ograniczona, oddychanie jest niewydolne, co prowadzi do niedoboru tlenu i niedotlenienia tkanek.
Liczba pęcherzyków płucnych i ich dojrzewanie jest procesem trwającym nawet do 6. roku życia. Należy więc pamiętać o ochronie dzieci przed wszystkimi szkodliwymi czynnikami zaburzającymi ten stale rozwijający się podstawowy narząd człowieka, jakim są płuca. Do tych czynników należą zanieczyszczenia środowiska, dym tytoniowy, a przede wszystkim infekcje.
Niedojrzałość płuc wynikająca z porodu przedwczesnego może powodować krótko- i długoterminowe objawy i ich powikłania. Wczesne objawy to przede wszystkim zaburzenia oddychania w postaci bezdechów (czasem długotrwałych), nasilonych objawów zaburzeń oddychania (duszności) lub ciężkiej niewydolności oddechowej. Konsekwencją tych problemów jest "niedotlenienie krwi" (niedobór tlenu, hipoksemia), którego powikłaniem mogą być zaburzenia sercowo-naczyniowe, zahamowanie przyrostu masy ciała i upośledzenia rozwoju mózgu manifestujące się w przyszłości mózgowym porażeniem dziecięcym czy zaburzeniami intelektualnymi.
Dysplazja oskrzelowo-płucna – najczęstsza choroba układu oddechowego u wcześniaków
Nagłe przerwanie rozwoju płuc spowodowane przedwczesna utratą optymalnego środowiska łona mamy sprawia, że po urodzeniu niezbędne jest zastosowanie tlenoterapii i różnych form wsparcia oddechowego, w tym często wentylacji mechanicznej. To może prowadzić do rozwoju dysplazji oskrzelowo-płucnej (BPD), czyli przewlekłej, zapalnej choroby układu oddechowego, którą diagnozuje się w 36. tygodniu wieku postkoncepcyjnego. U dzieci z dysplazją oskrzelowo-płucną stwierdza się trudności w oddychaniu, zwiększoną częstość oddechów, bezdechy, objawy skurczu oskrzeli oraz nawracające zakażenia układu oddechowego.
Nowa definicja dysplazji oskrzelowo-płucnej dzieli ją na lekką (stopień I), umiarkowaną (stopień II) i ciężką (stopień III) w zależności od stosowanej u dziecka terapii oddechowej (nCPAP/respirator) i stężenia podawanego tlenu (w procentach).
Dlaczego dzieci z dysplazją oskrzelowo-płucną powinny być chronione przed infekcjami w przede wszystkim tym najczęstszymi spowodowanej wirusem RS?
Dzieci z dysplazją oskrzelowo-płucną częściej zapadają na infekcje układu oddechowego, a BPD jest czynnikiem ryzyka ciężkiego przebiegu zakażeń wywołanych przez wirusy oddechowe, w tym wirus RS. Ta zwiększona chorobowość dotyczy zwłaszcza pierwszych dwóch lat życia dziecka. Przebieg zakażeń dolnych dróg oddechowych u dzieci z dysplazją oskrzelowo-płucną jest cięższy, częściej wymagają one nieplanowanych wizyt lekarskich i hospitalizacji.
Nawracające infekcje mogą przyczynić się do dalszego uszkodzenia płuc co dodatkowo zwiększa zapadalność na choroby układu oddechowego. To, dlatego dzieci z dysplazją oskrzelowo-płucną w stopniu umiarkowanym i ciężkim są zabezpieczane przed wirusem RS, również w 2. sezonie zakażeń poprzez zastosowanie biernej immunoprofilaktyki w postaci podawania przeciwciała monoklonalnego (paliwizumab). Wykazano, że podawanie go w sezonie zwiększonej zachorowalności na zakażenia dolnych dróg oddechowych zmniejsza ryzyko ciężkiego przebiegu zakażenia wywołanego RSV.
Aby uzyskać pełną ochronę do końca kwietnia należy przyjąć trzy dawki leku. Najlepszym momentem na rozpoczęcie terapii jest więc luty.
Do programu bezpłatnej profilaktyki zakażeń RSV kwalifikowane są dzieci, które w momencie rozpoczęcia immunizacji nie ukończyły 2. roku życia i mają rozpoznaną dysplazję oskrzelowo-płucną. Program profilaktyki zakażeń wirusem RS jest realizowany w 67 ośrodkach neonatologicznych w Polsce.
Lista ośrodków znajduje się na stronie Fundacji Koalicja dla Wcześniaka: https://www.koalicjadlawczesniaka.pl/edukacja/osrodki-realizujace-program-profilaktyki-zakazen-rsv
PIŚMIENNICTWO:
- Rutkowska M., Bober-Olesińska K. Dysplazja oskrzelowo-płucna (BPD )- nowa definicja, zasady zapobiegania i leczenia Standardy Opieki Medycznej Nad Noworodkiem w Polsce. Zalecenia Polskiego Towarzystwa Neonatologicznego Media Press Sp. z.o.o. Wydanie V, 2023, 273
- Kulus,M.,Rutkowska M., Bober-Olesińska K, Walicka-Serzysko, Polak K. Postepowanie po wypisie z oddziału noworodkowego z rozpoznana dysplazja oskrzelowo-płucna Standardy Opieki Ambulatoryjnej Nad Dzieckiem Urodzonym Przedwcześnie Zalecenia Polskiego Towarzystwa Neonatologicznego i Polskiego Towarzystwa Pediatrycznego, Media Press Sp. z.o.o. Wydanie II, 2022,157
- Głowacka E, Lis G. Dysplazja oskrzelowo-płucna - wczesne i odległe następstwa w zakresie układu oddechowego, Pneumonol Alergol Pol. 2008;76(6):437-45.
- Program Lekowy B.40, Obwieszczenie Ministra Zdrowia z dnia 18 marca 2024 r. w sprawie wykazu refundowanych leków, środków spożywczych specjalnego przeznaczenia żywieniowego oraz wyrobów medycznych, https://dziennikmz.mz.gov.pl/actbymonths