Dysplazja oskrzelowo-płucna – przewlekła choroba płuc groźna dla wcześniaków
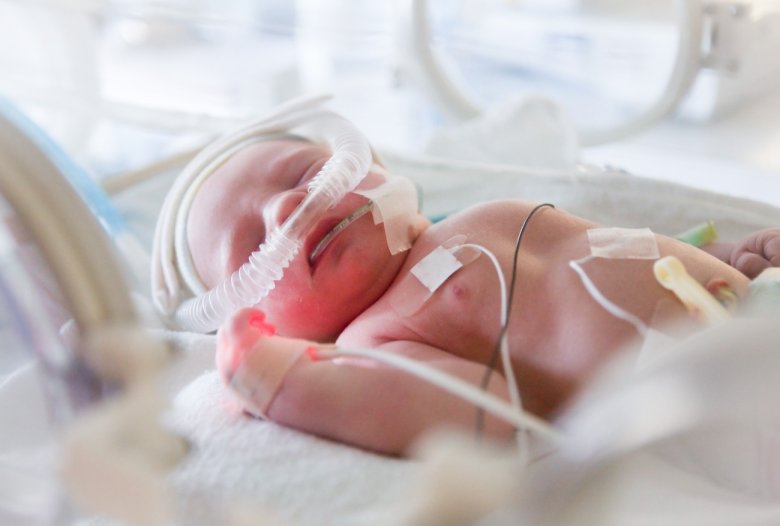
Dysplazja oskrzelowo-płucna u wcześniaków
Dysplazja oskrzelowo-płucna (bronchopulmonary dysplasia, BPD) jest przewlekłą chorobą płuc, która charakteryzuje się nieprawidłowym rozwojem i wzrastaniem pęcherzyków płucnych oraz występowaniem stanu zapalnego płuc. BPD dotyka wcześniaki o niskiej wadze urodzeniowej, przede wszystkim noworodki z bardzo małą (<1500 g) oraz ekstremalnie małą (<1000 g) urodzeniową masą ciała.
Prawdopodobieństwo rozwoju BPD zależy od stopnia niedojrzałości wcześniaka, koniecznego stosowania intensywnych procedur leczniczych w tym mechanicznej wentylacji i tlenoterapii i innych występujących powikłań (krwawienia do mózgu, retinopatia wcześniaków, martwicze zapalenie jelit).
U dzieci chorujących na dysplazję oskrzelowo-płucną obserwuje się proces zahamowania tworzenia pęcherzyków płucnych. Im mniej czynnych i prawidłowo funkcjonujących pęcherzyków płucnych tym bardziej upośledzone jest dostarczanie tlenu do wszystkich tkanek organizmu. Oznacza to, że wcześniaki potrzebują tlenoterapii. Tlen jest lekiem umożliwiającym życie, ale konieczność stosowania jego wysokich stężeń uniemożliwia prawidłowe procesy dojrzewania płuc.
Dlaczego dysplazja oskrzelowo-płucna jest groźna?
Niemowlęta chorujące na dysplazję oskrzelowo-płucną często cierpią na bezdechy, kaszel, dochodzi u nich do zwężenia (obturacji) oskrzeli. U dzieci z dysplazja oskrzelową płucną zakażenie wirusem RS może prowadzić do zakażeń układu oddechowego, oraz ciężkiej niewydolności oddechowej mogącej wymagać hospitalizacji. To sprawia, że 50 proc. wcześniaków z rozpoznaną BPD musi być ponownie hospitalizowane.
W ciężkiej postaci dysplazji oskrzelowo-płucnej nieprawidłowości utrzymują się przez wiele lat, nawet do okresu dojrzewania. U większości dzieci, które chorowały w niemowlęctwie na ciężką postać BPD, w okresie przedszkolnym i szkolnym częściej występują stany zapalne oskrzeli i płuc, świszczący oddech i astma.
Zdjęcia rentgenowskie płuc 86 proc. 11-latków, które urodziły się przedwcześnie i u których rozpoznano dysplazję oskrzelowo-płucną, wykazują zmiany rozedmowe, czyli nadmierne rozdęcie pęcherzyków płucnych upośledzających wymianę gazową.
Zapobieganie dysplazji oskrzelowo-płucnej
Niedojrzałe płuca wcześniaków, które urodziły się z bardzo małą masą ciała, często mają niedobór surfaktantu, czyli czynnika powierzchniowo czynnego, który decyduje o prawidłowym rozprężeniu pęcherzyków płucnych. To uniemożliwia prawidłową wymianę gazową i dostarczanie tlenu do wszystkich tkanek organizmu i powoduje konieczność dostarczenia dziecku tlenu, nierzadko drogą intubacji i sztucznej wentylacji. Aby zapobiegać dysplazji oskrzelowo-płucnej oraz ciężkim zespołom niewydolności oddechowej, u wcześniaków z objawami ciężkiej niewydolności oddechowej stosuje więc suplementację surfaktantu podawanego bezpośrednio do dróg oddechowych od razu po urodzeniu.
Ryzyko wystąpienia BPD zmniejsza też odpowiedni dowóz kalorii (często zwiększony), co można osiągnąć dzięki prawidłowemu żywieniu gwarantującemu przyrost masy ciała 15 g/kg w ciągu doby. Jednak w praktyce wskutek wspomnianych zaburzeń karmienia jest to trudne do zrealizowania.
Ponadto ryzyko wystąpienia BPD wzrasta przy niedoborze witaminy A, który często występuje u noworodków urodzonych przedwcześnie, dlatego dzieci urodzone z ekstremalnie niską wagą urodzeniową wymagają suplementacji witaminy A.
Leczenie i postępowanie przy BPD
Dzieci z rozpoznaniem dysplazji oskrzelowo-płucnej nie powinny chodzić do żłobka, by zmniejszyć ryzyko zakażenia wirusem RS i innymi patogenami. To ważne, ponieważ ciężej przechodzą infekcje. Bardzo ważne jest także, by dzieci te nie miały kontaktu z dymem tytoniowym. Uwaga! w otoczeniu dziecka nie wolno palić papierosów!
Ogromne znaczenie ma również dieta dziecka chorującego na dysplazję oskrzelowo-płucną.
Optymalnie, by był to pokarm matki, który wymaga jednak wzbogacenia preparatami wieloskładnikowymi, zawierającymi białko, składniki mineralne (zwłaszcza wapń i fosfor), elektrolity i witaminy. Istotne jest podawanie wcześniakowi białka, od razu po urodzeniu, optymalnie w ilości 3,5-4,0 g/kg na dobę. Wcześniaki niekarmione piersią, pokarmem odciąganym z piersi lub mlekiem z banku kobiecego powinny być żywione dedykowanymi im mieszankami. Ważne jest, by miały one (na ile jest to możliwe) skład zbliżony do mleka kobiecego i zawierały odpowiednie proporcje
U dzieci do dwóch lat z BPD, stosuje się inhalacje z soli fizjologicznej oraz leki wziewne. W leczeniu obrzęku śródmiąższowego w przebiegu dysplazji oskrzelowo-płucnej lekarz może przepisać diuretyki.
Profilaktyka zakażeń RSV u dzieci z dysplazją oskrzelowo-płucną
Wirus syncytium nabłonka oddechowego (respiratory syncytial virus, RSV) u niemowląt chorujących na dysplazję oskrzelowo-płucną prowadzi do zakażeń układu oddechowego i ciężkiej niewydolności oddechowej wymagającej leczenia w szpitalu.
Aby zapobiec powikłaniom wskutek zakażenia wirusem RSV u wcześniaków z BPD, rekomenduje się profilaktyczne podawanie swoistych przeciwciał (paliwizumab) w okresie zwiększonego ryzyka zachorowania na RSV (w Polsce od września do kwietnia).
Najnowsze zalecenia obowiązujące od marca 2023 roku umożliwiają stosowanie profilaktyki także w drugim sezonie zakażeń, czyli do 24. miesiąca życia u wybranych grup dzieci.
Profilaktyka RS pozwala uniknąć zachorowania, powodującego dalsze uszkodzenia płuc wcześniaków z BPD, co może być szansą na zagojenie płuc dziecka chorującego na dysplazję. Prawidłowo realizowana profilaktyka jest bardzo ważna, gdyż rozwój płuc w pierwszych dwóch latach życia u dziecka, które urodziło się przedwcześnie, jest szansą na ich przebudowę i regenerację.
Ważne, aby rozpocząć przyjmowanie paliwizumabu już teraz, w lutym. Dzięki temu dziecko otrzyma pełne trzy dawki leku, a to jedyna gwarancja ochrony przez cały okres zakażeń, czyli do końca kwietnia.
Program ochronny leczenia paliwizumabem
Program lekowy jest bezpłatny, należy tylko spełnić kryteria kwalifikacji.
Kryteria kwalifikacji do leczenia paliwizumabem:
1) Do programu kwalifikowani są dzieci, które:
- w momencie rozpoczęcia immunizacji nie ukończyły pierwszego roku życia i urodziły się w wieku ciążowym ≤ 28 tygodni,
- w momencie rozpoczęcia immunizacji nie ukończyły drugiego roku życia – pacjenci z dysplazją oskrzelowo-płucną,
- w momencie rozpoczęcia immunizacji nie ukończyły drugiego roku życia – pacjenci z hemodynamicznie istotną wadą serca z:
– jawną niewydolnością serca, utrzymującą się pomimo leczenia farmakologicznego
lub
– umiarkowanym lub ciężkim wtórnym nadciśnieniem płucnym
lub
– siniczymi wadami serca, z przezskórnym utlenowaniem krwi tętniczej utrzymującej się 90 proc.,
- w momencie rozpoczęcia immunizacji nie ukończyły szóstego miesiąca życia i spełniają kryterium:
– wiek ciążowy 29 - 32 tygodni
lub
– wiek ciążowy ≤ 35 tygodni oraz mała masa urodzeniowa równa lub poniżej 1500 g.
Bibliografia:
pozostałe źródła: koalicjadlawczesniaka.pl, mp.pl
Czytaj także: https://mamadu.pl/134759,skrajne-wczesniactwo-jakie-zagrozenia-czyhaja-na-takie-dzieci
